
我們常會在電影中看到血癌患者急需骨髓移植,然而,在急性淋巴性白血病(Acute lymphoblastic leukemia,簡稱 ALL)上可不見得是如此!其實ALL 與其他白血病的診斷和治療差異之大,當急性淋巴性白血病發生時,患者的預後和存活率是如何?本文將自急性淋巴性白血病的診斷、治療方式與預後為你深入介紹。
急性淋巴性白血病的診斷
由於癌化的大量淋巴芽細胞主要聚集在骨髓當中,因此要確切的診斷出患者是罹患哪種白血病,通常都得藉由骨髓穿刺得知。
醫師除了先了解患者的病史並進行理學檢查以了解是否有腹部脹大、出血等 ALL 可能導致的症狀,接著以抽血檢查確認全血細胞計數(CBC)和血液抹片檢查的結果,若當紅血球數量過低、血小板數量過低,大量未成熟白血球等狀況有異時,便會考慮進行骨髓檢查,利用骨髓穿刺針從腸骨嵴抽取少量骨髓,以檢查骨髓內的細胞分化狀況。
另外,因急性淋巴性白血病侵犯中樞神經的風險較高,醫師可能會要求疑似 ALL 患者做脊髓液檢查、即腰椎穿刺,以特殊針具從腰椎處抽取脊髓液,進一步檢查有無癌細胞存在。(延伸閱讀:癌症診斷的目的與方法:5種常見癌症診斷方式) 急性淋巴性白血病的治療方法
急性淋巴性白血病的治療與其他血癌類型一樣,都是以化學治療為主,以下為標準治療流程:
初期化療:大幅消滅癌細胞
第一階段為引導緩解期,為期約五週,醫師會使用 Prednisolone、Vincristine、Epirubicin(或 Idarubicin)、 L-asparaginase 等藥物,消滅患者身體中的癌細胞,並檢查患者體內的微量殘存白血病細胞數量,依據此點與是否有其他骨髓外侵犯狀況,將 ALL 患者分成:標準危險群、高危險群、最高危險群,危險度較高的患者的治療時間或藥物可能會增加,例如加上 VP-16 及 Cyclophosphamide 等藥效較強的藥物,或者有骨髓移植的必要。(推薦閱讀:最多兒童罹患的癌症!急性淋巴性白血病的成因與症狀) 鞏固治療:控制癌細胞數值
在第一階段完成後,雖然大部分的癌細胞都已經被消滅,但是仍須進行鞏固性治療,以免血癌復發,醫師會更換化療藥物,使用高劑量 MTX 或 6-mercaptopurine(6-MP) 等藥物,高危險群則會加上 Cytarabine 和 Cyclophosphamide ,而且在鞏固治療結束後,高危險群患者可能還需要進行再引導治療,基本上就是在進行一次引導緩解的療程,搭配骨髓檢測,以求癌細胞數量降到理想的數值,才能進行後續如中樞神經預防、骨髓移植等治療。  中樞神經治療:降低復發風險
中樞神經治療:降低復發風險
如前文所述,診斷時需進行的腰椎穿刺,在引導和鞏固治療後,為了治療或預防 ALL 侵犯中樞神經,醫師會把抗癌藥物(MTX、Cytarabine、Hydrocortisone)自腰椎注射進去,融入脊髓液中以消滅可能潛藏在腦膜的癌細胞。除了腰椎注射之外,頭部的鈷六十放射線治療也具有類似效果,但因為後遺症較大,因此通常不會用於標準危險群。 定期用藥治療: 維持期需持續觀察
最後一個階段是維持期,患者需要定時接受注射或口服抗癌藥物持續兩、三年,避免潛藏的癌細胞再度復發,而這時使用的癌症藥物劑量也會減低,例如 Dexamethasone、Vincristine、6MP、 MTX 等等,但如果是最高危險群則仍須加上 VP-16、Cyclophosphamide、 Cytarabine。
新型靶向療法有望提供有效的抗白血病活性,同時降低傳統化學治療藥物的毒性。鑑於 ALL 中發生的多種分子和遺傳改變,單一藥物不太可能對所有 ALL 患者有效。由於能夠表徵每個患者白血病的免疫表型和基因型,作為個體化治療策略的一部分,靶向治療有望改善緩解和生存。
用來治療 CML 的酪胺酸激酶抑制劑已被成功用來治療 Ph 陽性 ALL,其他信號通路,如 PI3K/AKT/mTOR,也是小分子抑制有希望的目標。除了靶向細胞內途徑外,單株抗體還可識別細胞表面抗原。免疫偶聯物,例如 inotuzumab ozogamicin,與血癌細胞結合,可內化並釋放殺死癌細胞的細胞毒素。
至於 CAR-T 免疫療法則是透過患者自身的 T 細胞經過基因工程以識別白血病細胞,以誘導抗血癌免疫反應。 預防肺囊蟲肺炎併發症
化療不僅會破壞癌細胞,也會攻擊正常細胞,因此白血病友的免疫力也會隨之下降,容易發生細菌或病毒感染。其中特別危險的要屬肺囊蟲肺炎(Pneumocystis pneumonia),因此醫師可能會使用 Baktar 來預防。
急性淋巴性白血病需要骨髓移植嗎
多數兒童白血病友不需骨髓移植就有明顯的改善,但有少數患者(不超過 5%)在引導期沒有完全緩解,或是有特殊染色體突變(例如費城染色體)者,可能就需要進行骨髓移植。多數情況下,兒童白血病患只有再次復發時,才會考慮骨髓移植。
在達到完全緩解後,治療選擇包括對符合條件的患者進行鞏固和維持化療或異體幹細胞移植(Allo-SCT)。對於高危患者和復發/難治性疾病患者,Allo-SCT 長期以來一直被認為是治療標準和獲得持久反應的最佳機會。雖然標準因研究而異,但通常將高風險疾病定義為 Ph 陽性 ALL、WBC 計數升高、CNS 疾病、高風險基因重排或亞二倍體。
成人 ALL 病患的預後較差,尤其是有費城染色體的患者,通常會在引導緩解期後就接著進行骨髓移植,提高存活率。 急性淋巴性白血病的預後
以目前的治療現況來看,兒童 ALL 患者的治癒率與長期存活率可達七成以上,可以說是非常不錯,因此有小孩罹患血癌的家長其實不必太過灰心或絕望,好好配合治療,兒童白血病反而是最容易治癒的白血病類型。
(影像授權:達志影像)

 子宮內膜癌的高風險群
子宮內膜癌的高風險群

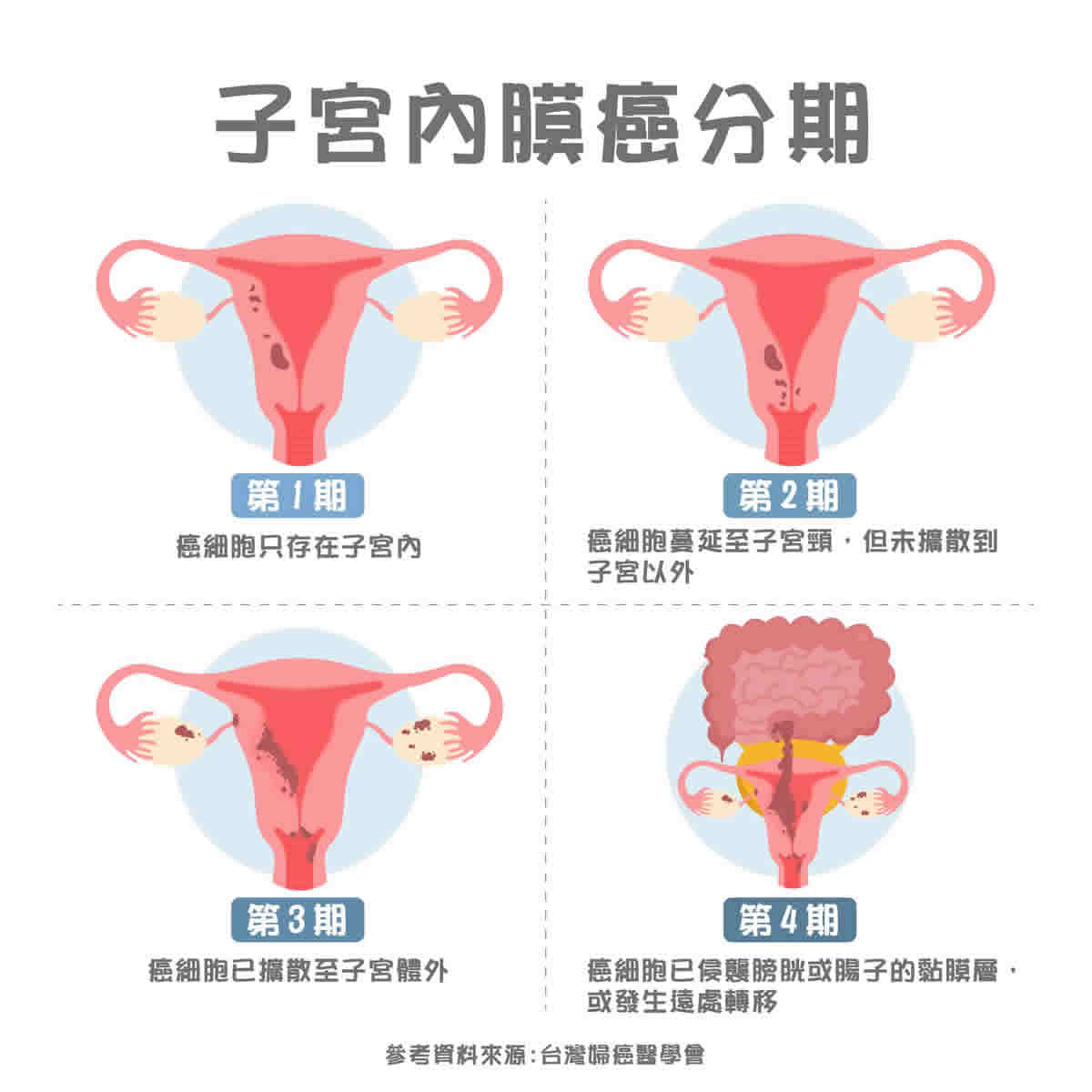 子宮內膜癌治療方式:手術切除子宮為主
子宮內膜癌治療方式:手術切除子宮為主
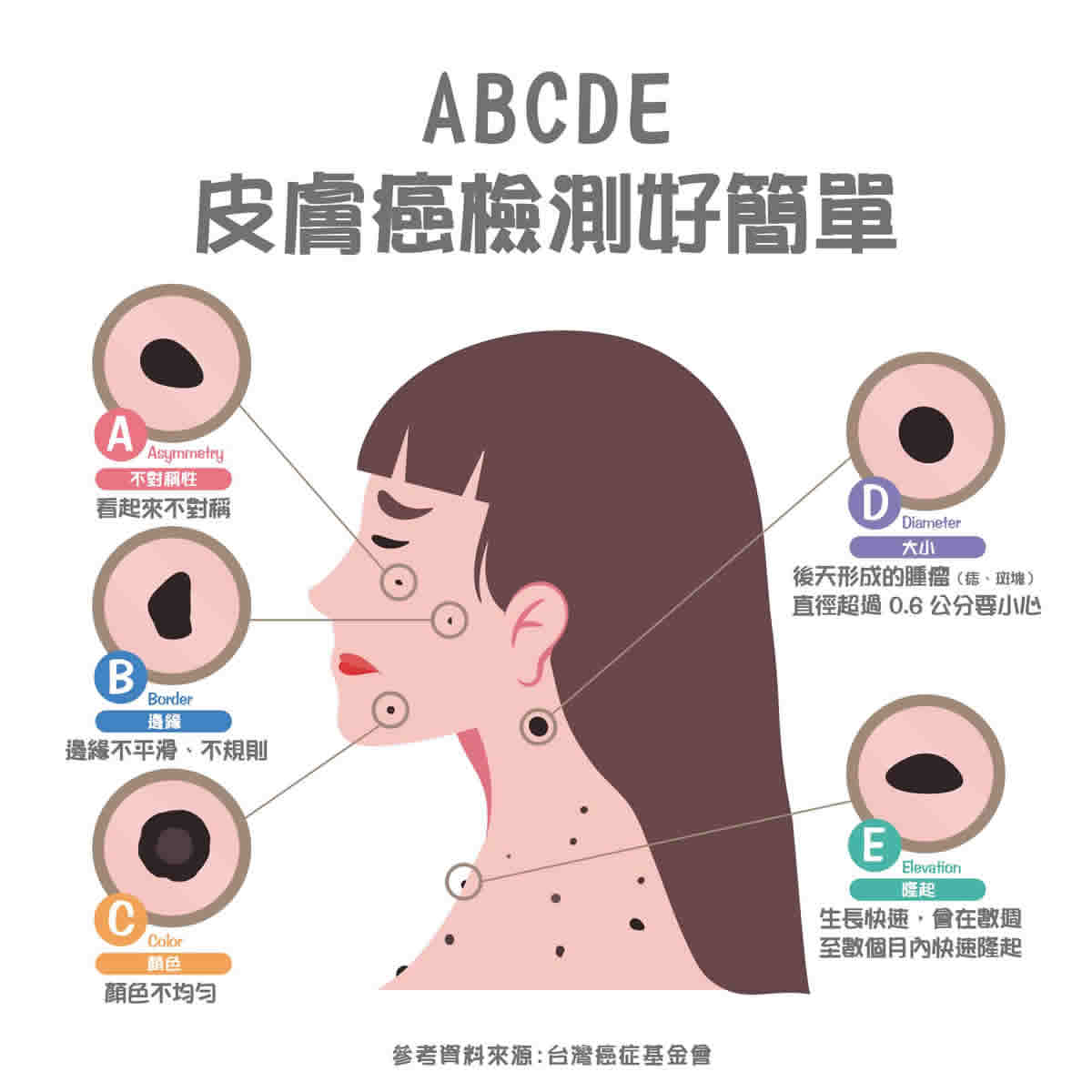
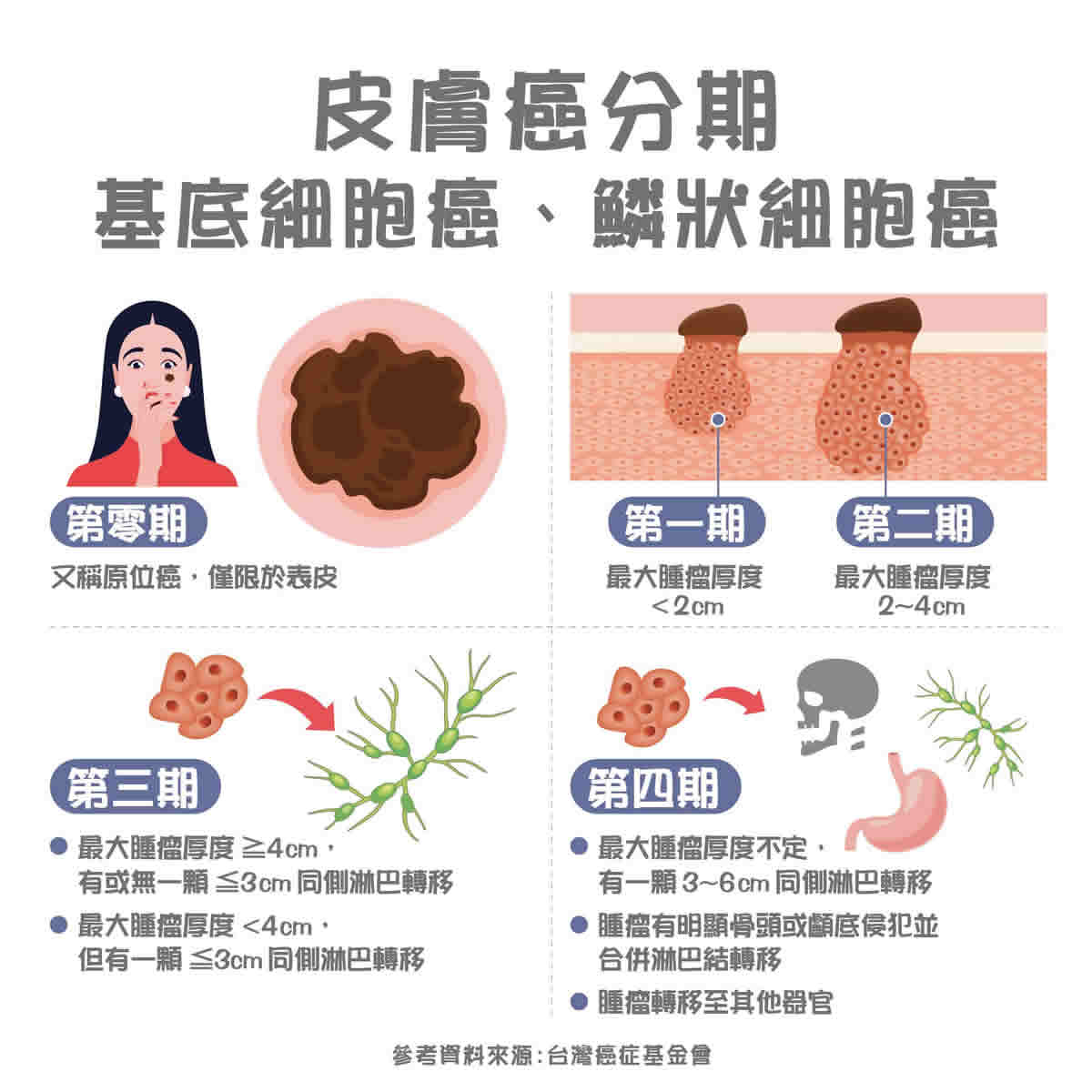 皮膚癌分期:黑色素瘤
皮膚癌分期:黑色素瘤 皮膚癌治療方法?
皮膚癌治療方法?
 胰臟癌的高風險族群
胰臟癌的高風險族群 胰臟癌治療方式?
胰臟癌治療方式?


 甲狀腺腫瘤分4種
甲狀腺腫瘤分4種 甲狀腺癌的檢查與診斷
甲狀腺癌的檢查與診斷
 頭頸癌3大原因 生活習慣:抽菸、喝酒、嚼檳榔的習慣都會增加頭頸癌的風險。(推薦閱讀:沒吃檳榔也會得!病從口入口腔癌、5大飲食地雷小心吃出病) 疾病感染:口咽癌和口腔癌等病與人類乳突病毒(Human papillomavirus, HPV)的感染有關。 接觸化學物質:建築、紡織、伐木、食品加工等行業會暴露於木屑、甲醛、石棉及鎳等物質的環境中,會提高感染頭頸癌的風險。
頭頸癌3大原因 生活習慣:抽菸、喝酒、嚼檳榔的習慣都會增加頭頸癌的風險。(推薦閱讀:沒吃檳榔也會得!病從口入口腔癌、5大飲食地雷小心吃出病) 疾病感染:口咽癌和口腔癌等病與人類乳突病毒(Human papillomavirus, HPV)的感染有關。 接觸化學物質:建築、紡織、伐木、食品加工等行業會暴露於木屑、甲醛、石棉及鎳等物質的環境中,會提高感染頭頸癌的風險。 頭頸癌如何治療?
頭頸癌如何治療?
 原發性骨癌主要分為骨肉瘤、軟骨肉瘤和伊文氏肉瘤。 骨癌的種類與發生位置
原發性骨癌主要分為骨肉瘤、軟骨肉瘤和伊文氏肉瘤。 骨癌的種類與發生位置 持續性骨頭疼痛與患部腫大是骨癌患者的常見症狀。 骨
持續性骨頭疼痛與患部腫大是骨癌患者的常見症狀。 骨 骨癌的治療方式
骨癌的治療方式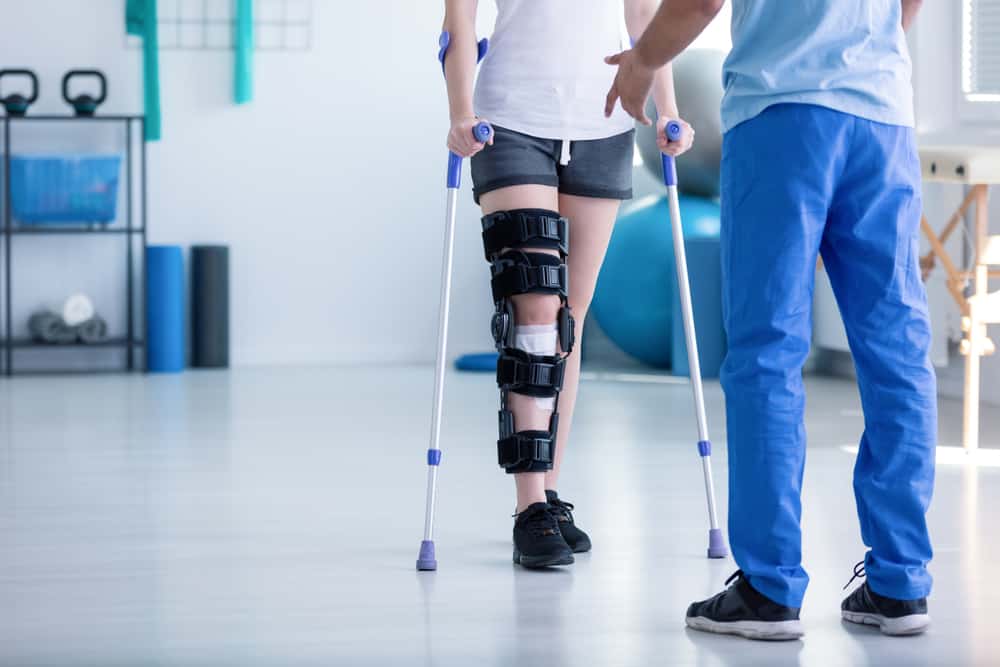 目前醫療可利用骨頭重建手術,減少骨癌患者的截肢比例。 骨癌存活率?
目前醫療可利用骨頭重建手術,減少骨癌患者的截肢比例。 骨癌存活率?