林小姐服用高血壓藥物多年,血壓一直很穩定,回診也無任何異常;然而她最近覺得腹部常有悶痛感,血壓也越來越不穩定,經檢查後竟發現是腎上腺長了顆腫瘤。所幸腫瘤屬良性,摘除後在醫院休養幾天即能出院。究竟什麼是腎上腺腫瘤?而發現腎上腺腫瘤時一定要切除嗎?腎上腺腫瘤的飲食又該注意哪些?《Hello健康》為你一次解惑。
什麼是腎上腺腫瘤?
腎上腺腫瘤(Adrenocortical Cancer)的發生自然與腎上腺緊密相關。腎上腺位於2側腎臟的上方,呈拇指般大小的三角形,重量僅約7~10公克,體積雖小,在人體中卻扮演相當重要的角色。
腎上腺能分泌腎上腺皮質醇、雄性素、醛固酮,幫助人體代謝壓力並維持免疫系統、電解質與血壓的穩定。然而,一旦癌細胞入侵腎上腺時,就形成所謂的腎上腺腫瘤。慶幸的是,多數腎上腺腫瘤屬於良性且常僅長在單側,另1側的腎上腺功能只要正常,目前若進行單側的腎上腺切除手術,已知對人體的代謝與調節並不會造成功能性的影響。
腎上腺腫瘤的種類與症狀
一般來說,腎上腺腫瘤還被細分為功能性與非功能性2種,並因此產生不同的症狀表現: 功能性:
功能性腎上腺腫瘤會依據其過量分泌的荷爾蒙成分,導致病患產生不同症狀如:頭痛、頻尿、肥胖、電解質不平衝、血壓上升等現象,另外,功能性腎上腺腫瘤更進一步細分出下列3種:
庫欣氏症(Cushing’s syndrome):由於腫瘤會分泌大量的皮質醇,讓病患出現水牛肩、月亮臉、心悸、高血壓的狀況,與長期服用類固醇的病人十分相似。(推薦閱讀:庫欣氏症恐引起腎功能衰退!不控制高血壓須洗腎) 嗜鉻細胞腫瘤(Pheochromocytoma):由腎上腺髓質的嗜鉻細胞長出的腫瘤,因持續釋放大量的兒茶酚胺,導致高血壓、頭痛、心絞痛、心悸的風險增加,嚴重時恐怕將併發左心衰竭、腦出血等緊急情況。 原發性醛固酮症 (Primary Aldosteronism):也稱為康氏症(Conn’s syndrome),此類會釋出過多的醛固酮,造成患者有高血壓、低血鉀、多尿的問題。(延伸閱讀:補就對了?高血壓可以喝雞精嗎?鈉含量過高小心血壓飆上天)
另外,也由於功能性的腎上腺腫瘤通常會導致高血壓,若民眾當發現有下列高血壓問題時,建議進一步就醫診斷是否為腎上腺腫瘤引起: 20歲之前出現高血壓 吃藥也難以控制血壓 高血壓合併盜汗、心悸、低血鉀
非功能性:
由於非功能性腎上腺腫瘤並不會分泌荷爾蒙,因此通常不太會出現明顯症狀。多數病人常是透過臨床上進行超音波檢查,或腹部電腦斷層掃描時才發現。一般而言,超過4公分時被判定為惡性腫瘤的機率極高,通常會建議進行手術切除。
由於其他癌症的癌細胞也可能轉移至腎上腺而產生腫瘤,像是淋巴癌、肺癌和乳癌的細胞轉移就是轉移至腎上腺最常見的癌症之一。 如何治療腎上腺腫瘤?
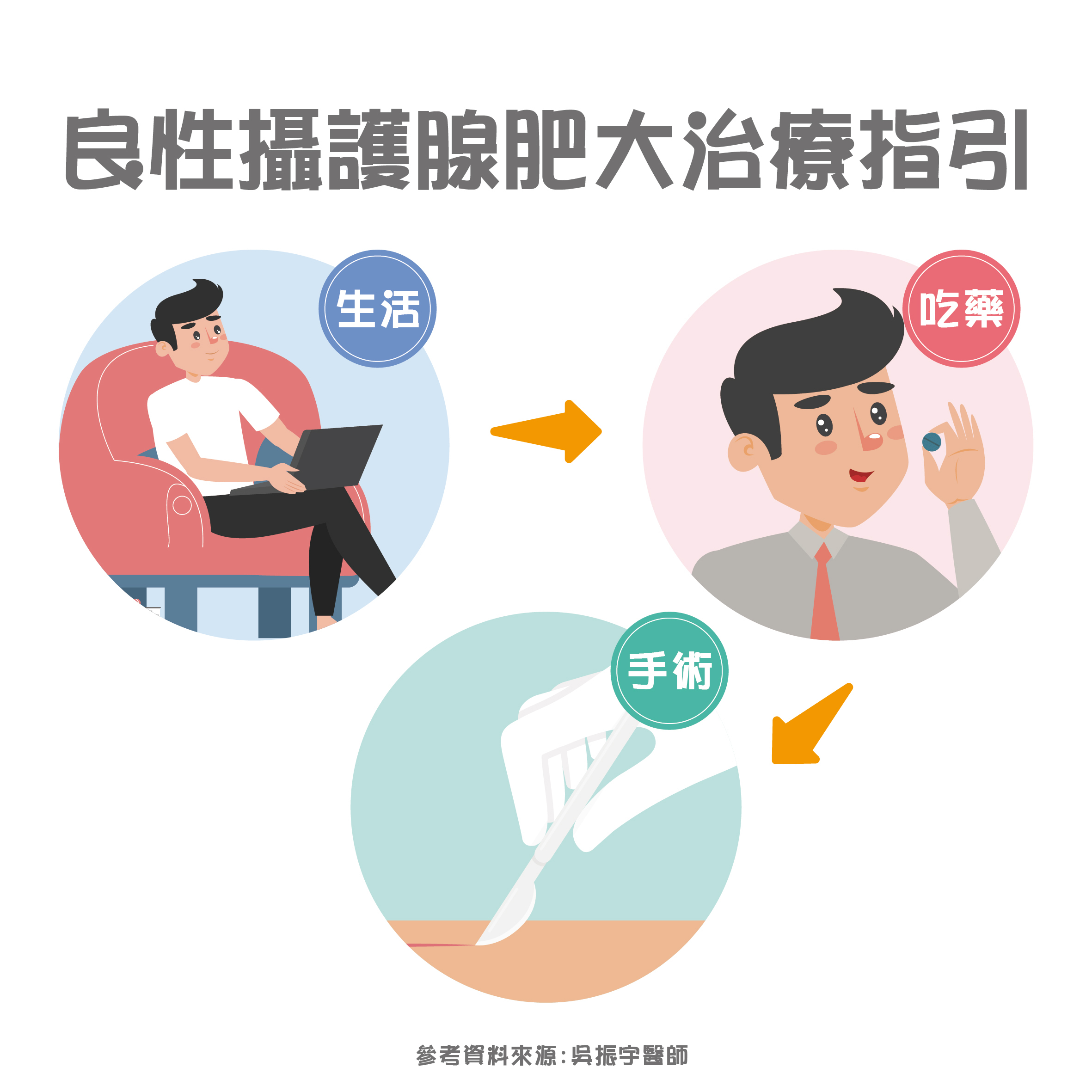
在診斷出腎上腺腫瘤後,得先進行荷爾蒙分泌的檢查,例如腎上腺素、皮質醇、醛固醇,之後再確認腫瘤的大小與位置並給予適當的治療。腎上腺腫瘤通常大約2~3公分大,其治療方式通常建議採手術切除: 傳統開腹手術:若腎上腺腫瘤明顯腫大,或出現組織沾黏時,就須以傳統手術切除,缺點是傷口較大,約為15~20公分。 腹腔鏡手術:大部分小型的腎上腺腫瘤皆以用腹腔鏡手術完成,傷口僅1公分左右,術後恢復較快。
腎上腺腫瘤的飲食需知
腎上腺腫瘤不論是術後護理的飲食,或是平日飲食的預防,根據台北新光醫院建議的3大飲食建議,為腎上腺做到積極保養的自我照護: 避免刺激性飲食:例如過鹹、過辣或醃漬品、泡麵與加工罐頭等食物。 避免暴飲暴食:暴飲暴食也容易引起荷爾蒙分泌改變,間接加速腫瘤癌變。 每日適量飲水:每人平均每日的飲水量應維持在2000~3000C.C.。
(影像授權:達志影像)

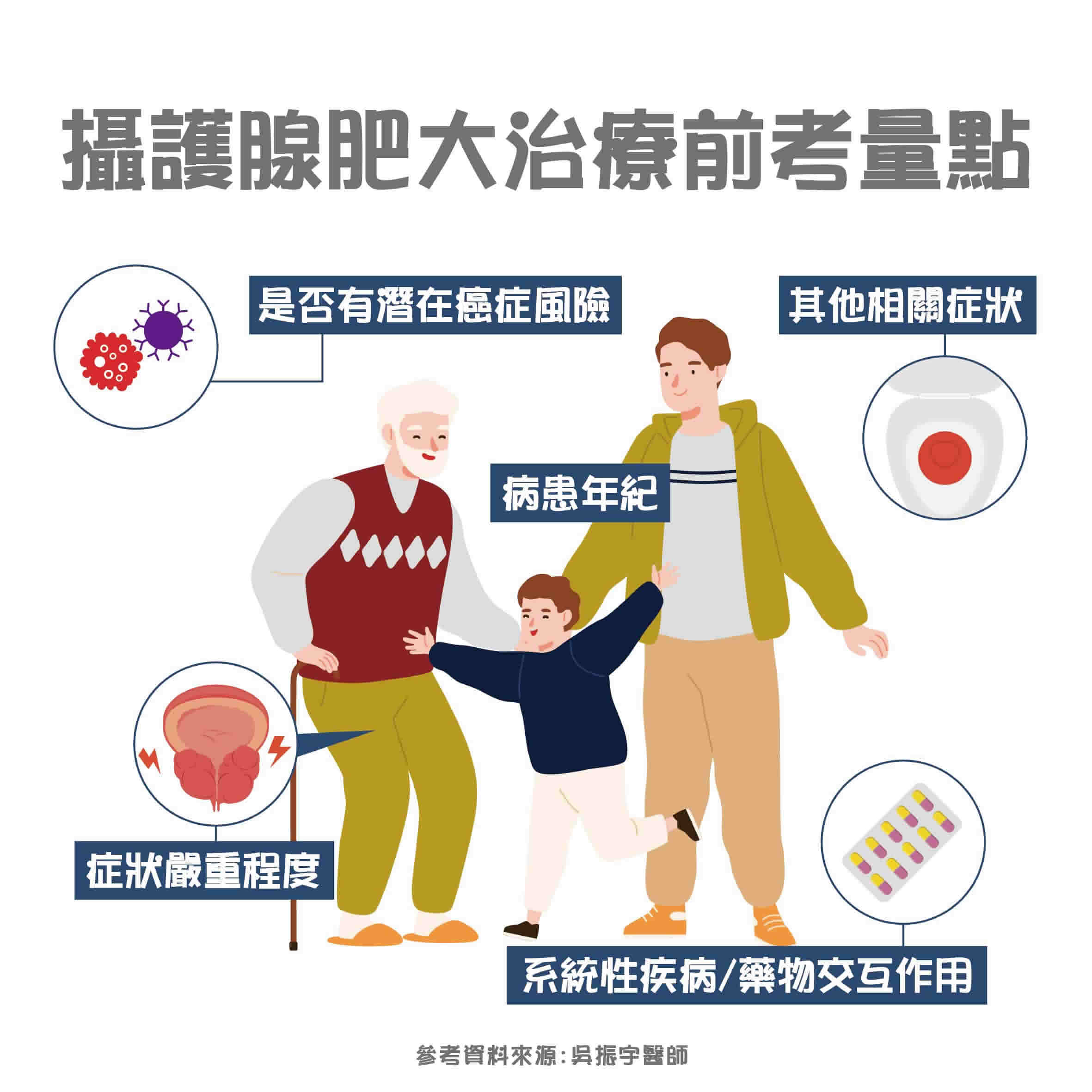 排除癌症的可能性
排除癌症的可能性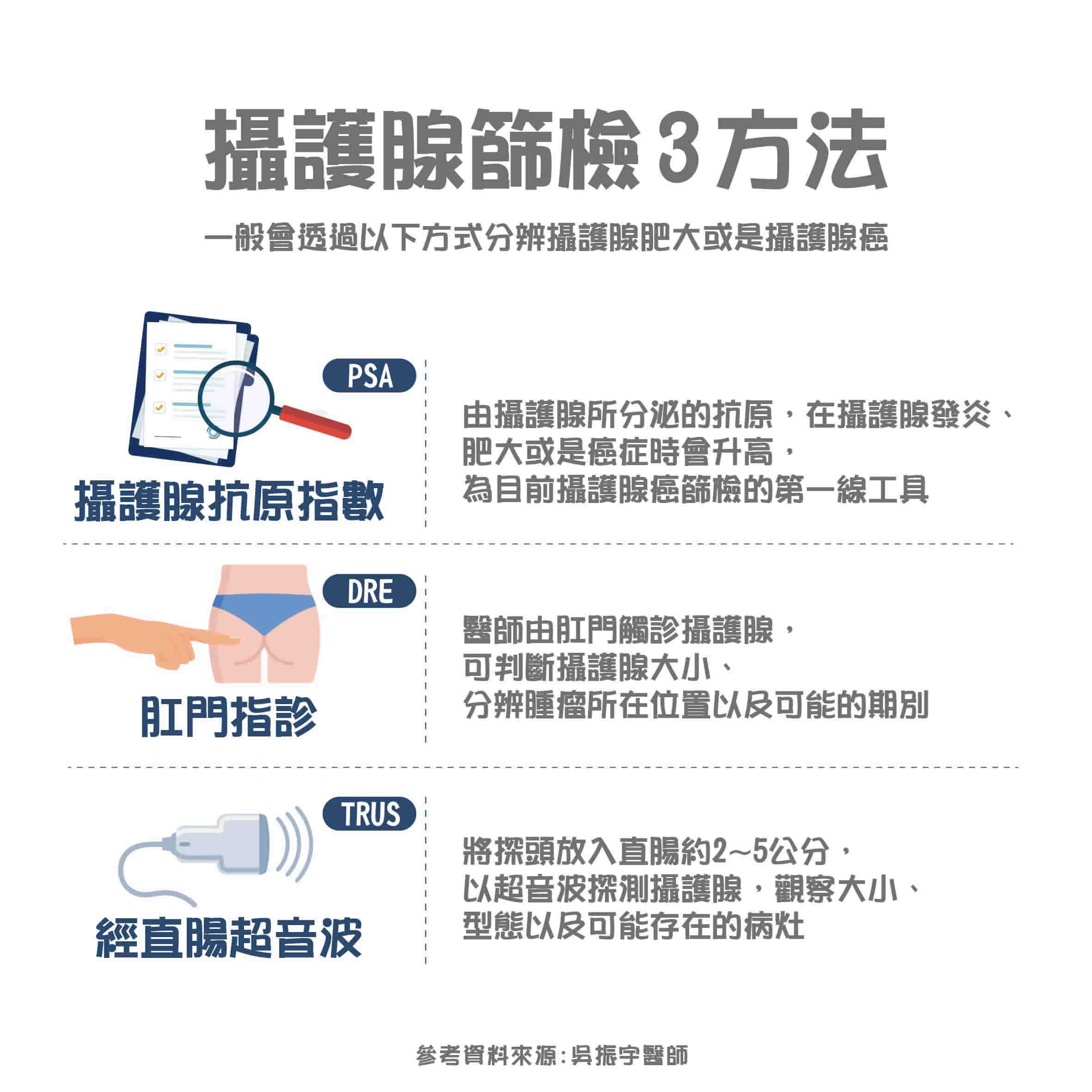
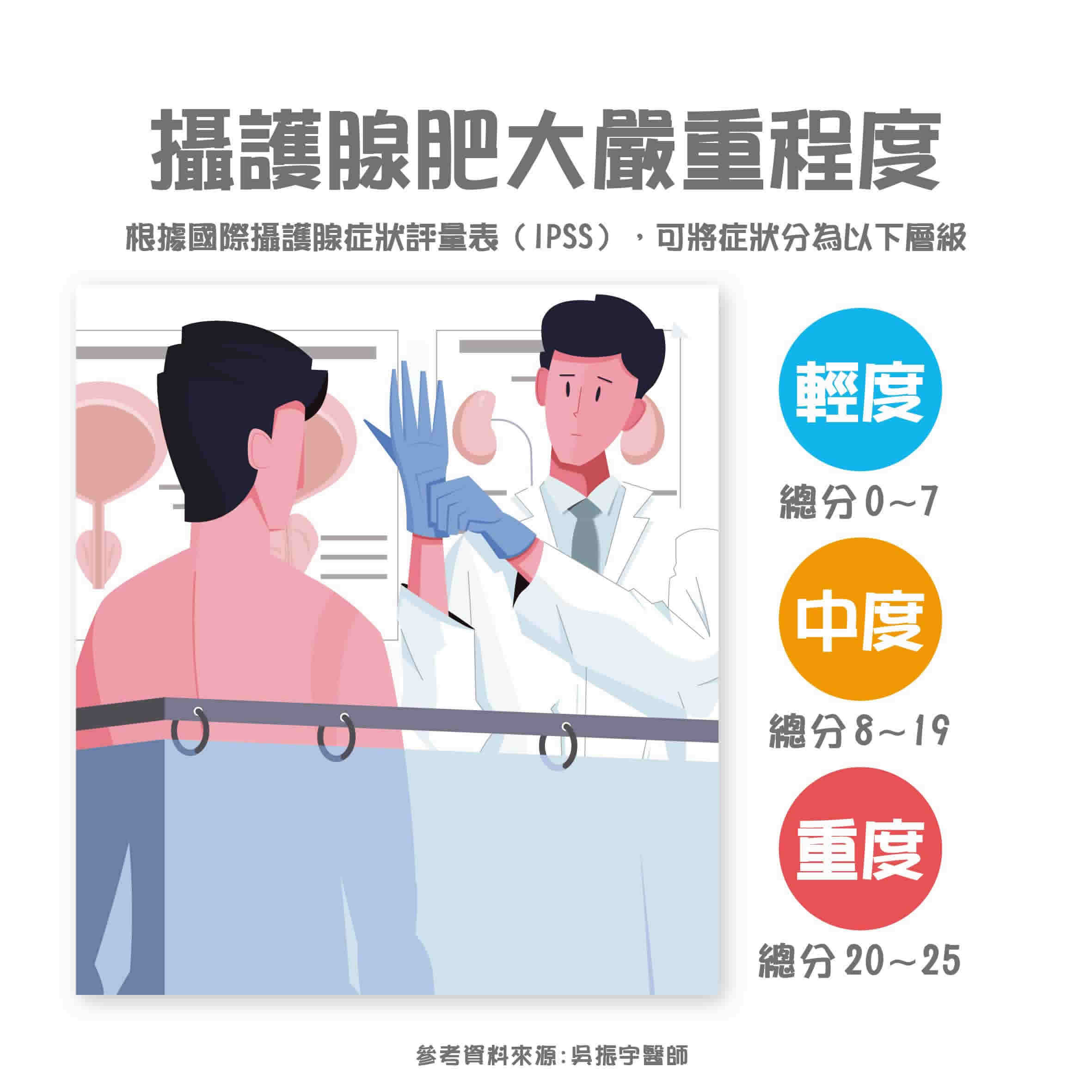
 中度攝護腺肥大患者
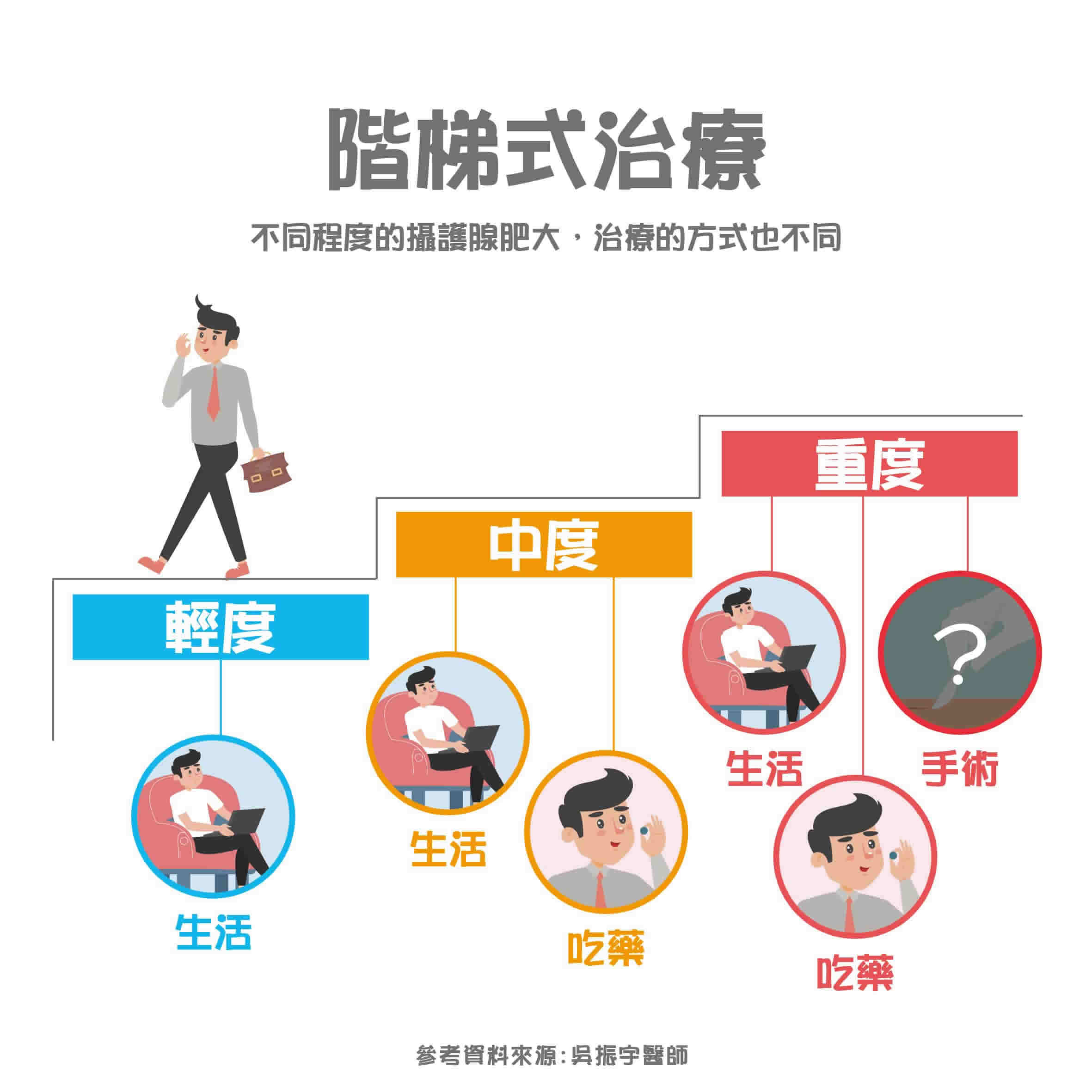
中度攝護腺肥大患者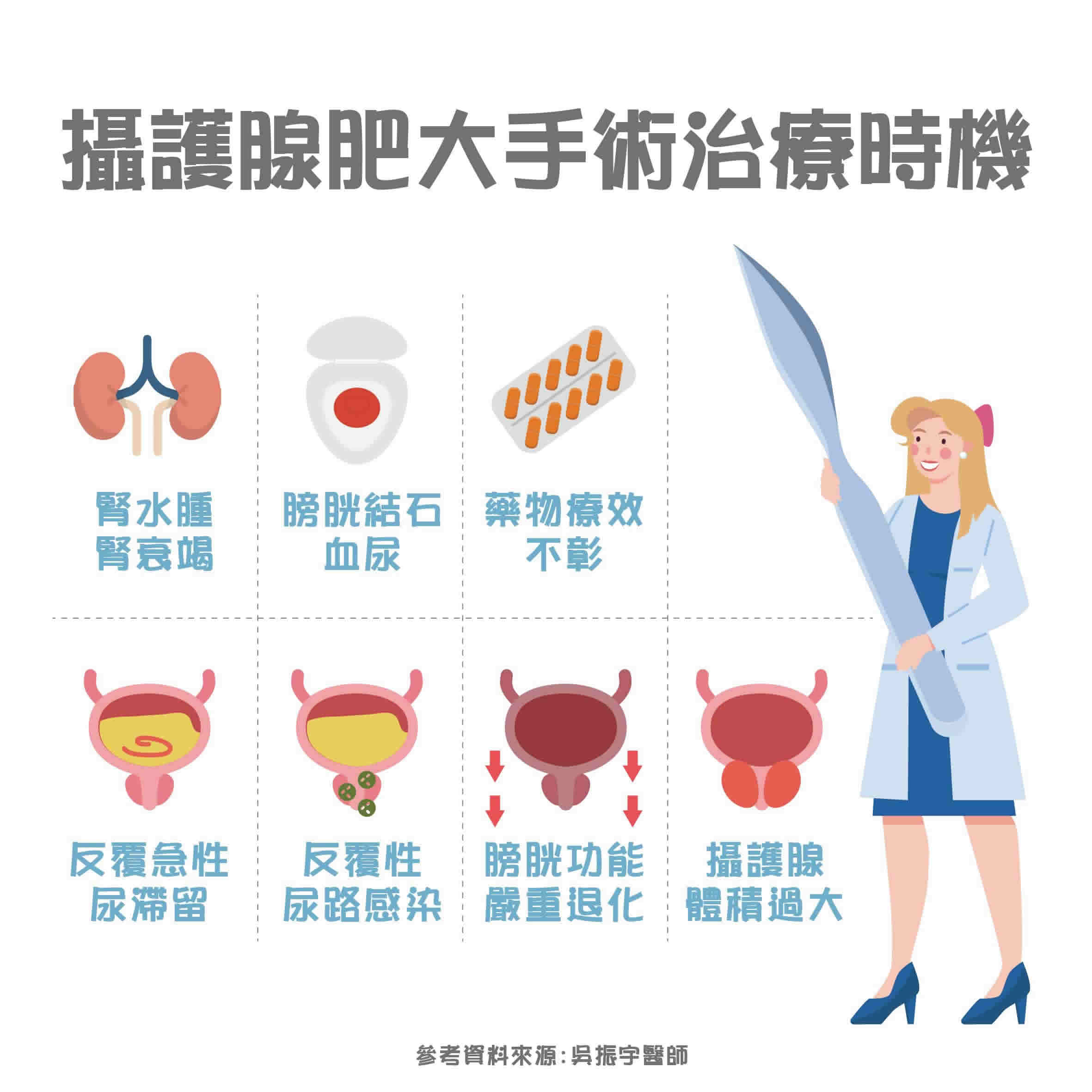

 腎臟移植可能產生的併發症
腎臟移植可能產生的併發症 腎臟移植配對時間久 等待期應保持健康習慣
腎臟移植配對時間久 等待期應保持健康習慣
 腹膜透析副作用及感染
腹膜透析副作用及感染 與血液透析的比較
與血液透析的比較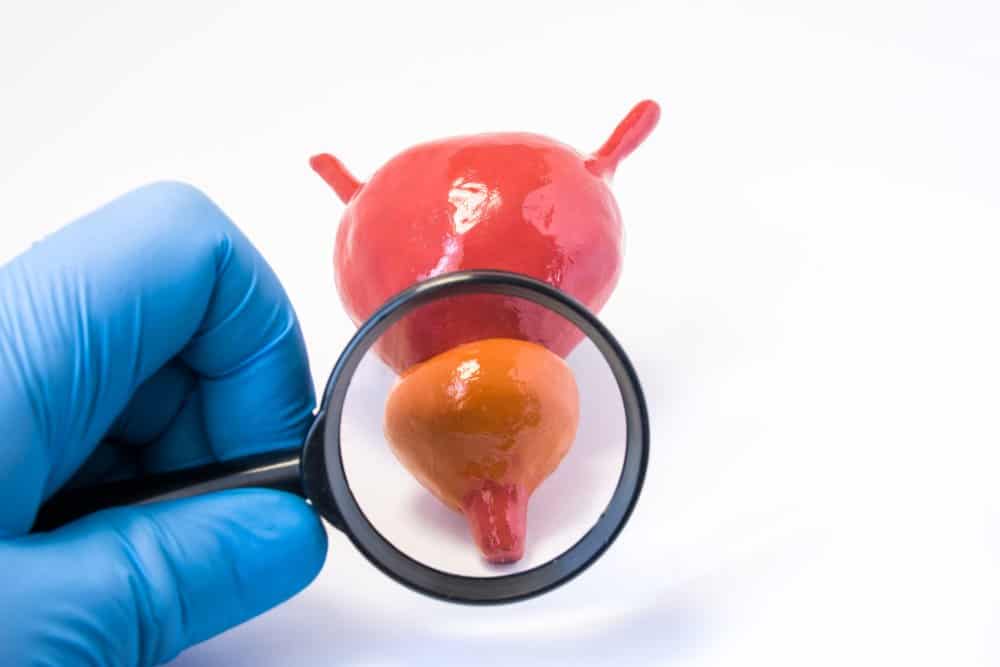
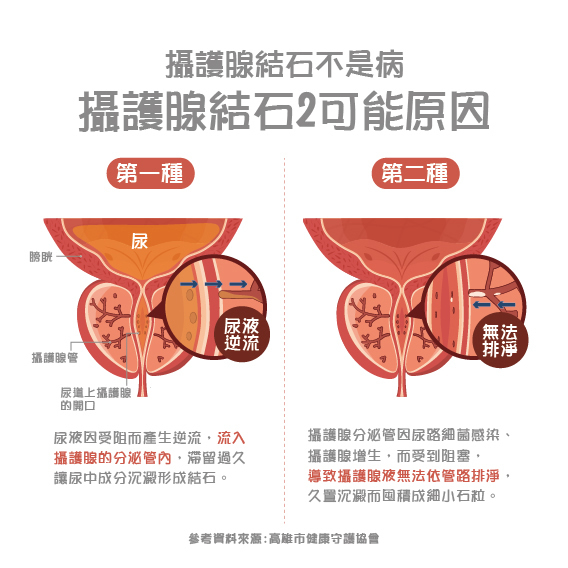
 攝護腺鈣化治療
攝護腺鈣化治療


 腎功能檢查前須知 腎功能檢查不會導致任何危險,若有任何疑慮請諮詢醫師。 做腎功能檢查前不需要特別事先準備,不過服用高劑量的
腎功能檢查前須知 腎功能檢查不會導致任何危險,若有任何疑慮請諮詢醫師。 做腎功能檢查前不需要特別事先準備,不過服用高劑量的