子宮頸癌(Cervical cancer)的治療,會依癌症分期而定。我們對特定的療法若有不了解之處,向醫師尋求諮詢之餘,也可以積極蒐集治療資訊,就診時就會更明白了。本文會介紹子宮頸癌的診斷方式與治療方法。
對子宮頸癌治療來說,子宮頸癌分期又是最重要的影響之一,其他當然還包括像是腫瘤位置、癌症種類(鱗狀細胞癌或腺癌)、患者年齡、患者健康狀況以及患者是否還想生育等因素。因為子宮頸癌通常是局部性侵襲的腫瘤,一但知道分期,大概就能知道治療怎麼做。 手術適合早期子宮頸癌
而對已確診的子宮頸癌病友,醫師會根據子宮頸癌的位置、範圍,及患者的生育計畫來決定實施的手術方式。以下介紹子宮頸癌常見的主要手術方式。(同場加映:術後照護~子宮頸癌後的生活之道) 錐形活組織檢查手術
當醫師剛發現身體出現可能癌變的細胞時,會進行子宮頸錐形切除術(Cone biopsy),以篩檢異常細胞,並在病灶發展成癌症前將其移除。這個階段的手術可能會以下三種方式進行: 雷射法 冷凍法 電燒法 根治性子宮頸切除術
根除性子宮頸切除術(Cervicectomy,或稱 radical trachelectomy)適用於早期子宮頸癌,以及希望保有生育能力的女性。醫師會將子宮頸和上半段陰道移除,再將子宮與下半段的陰道接在一起,有時骨盆腔的淋巴也會一併移除。
根治性子宮頸切除術雖然能讓患者保留子宮,使其不受損害,但術後不保證一定可以正常受孕。建議術後 6 ~ 12 個月再懷孕較安全,且若術後懷孕,也可能需要剖腹產。 子宮切除術
子宮切除術(Hysterectomy)也是治療早期子宮頸癌的常見選項,通常會搭配放射線治療,以預防癌症復發。因為此手術會將子宮完全移除,患者術後會失去生育能力。子宮切除術有以下兩種: 單純性子宮切除(Simple hysterectomy)
適用於非常早期的子宮頸癌,只切除子宮頸和子宮,有時也會連卵巢和輸卵管一起切除。
根治性子宮切除(Radical hysterectomy)
完全切除子宮頸、子宮、陰道上段、周圍組織、骨盆淋巴結、卵巢和輸卵管。 大手術盆腔廓清術
盆腔廓清術(Pelvic exenteration)是一項大手術,通常比較少見,只會施作於子宮頸癌復發,但癌細胞尚未轉移至骨盆腔外的病患。進行盆腔廓清術前,醫師可能會先進行放射線治療,並依癌症病灶的擴散範圍來決定該移除的器官,包括子宮、陰道、末段大腸、直腸,或膀胱。術後患者腹部會留下兩個氣口,以將尿液和糞便排放至收集袋(結腸造口袋)中。醫師也會利用患者其他部位的皮膚和組織重建陰道,讓患者在手術恢復期結束後,依然可以擁有性生活。 放射線治療可用於癌症各階段
除了破壞癌細胞,放射線也會對周圍的健康組織造成影響,但治療優點是高過風險的。此療程是用高能量的輻射,如 X 光,來殺死癌細胞。對不適合進行手術的早期子宮頸癌患者來說,可以單獨作為主要的治療方式,一般早期子宮頸癌患者也能將此術搭配手術進行治療。而晚期宮子頸癌患者,則可將此療程搭配化療進行,也就是所謂的「放化療」。
放射治療主要分為兩種,體外放射線治療(External beam radiation therapy,簡稱 EBRT),顧名思義就是從體外進行,醫師會用高能量光波照射骨盆;另一種則是體內進行的近接放射治療(Brachytherapy),醫師會先將放射線器械放置在陰道、子宮或子宮頸,再進行照射。 化學治療適復發和擴散癌症
化學治療(簡稱化療)是把對抗癌細胞生長的化學藥物,以點滴注射或口服(較少見)的方式給藥。藥物會隨著血液送到全身,雖然有助於消除體內大部分的癌細胞,卻和放射線治療一樣,會在過程中損害到健康,並引起副作用。化療經常用於治療復發的子宮頸癌,或在子宮頸癌轉移到身體其他器官時採用。醫師可能會同時使用多種或單種藥物進行化療,並依病況將化療作為治療子宮頸癌的唯一療程,或與放射線治療、手術搭配進行。 子宮頸癌治療(依分期) 第 1a1 期治療方法
若患者仍有生育計畫: 子宮頸錐形切除術:若切片無癌細胞反應,只需持續追蹤,無需進一步治療。 二次子宮頸錐形切除術或根除性子宮頸切除術:切片顯示有癌細胞反應。 二次子宮頸錐形切除加骨盆淋巴摘除或根除性子宮頸切除術加骨盆淋巴摘除:癌細胞擴散血管或淋巴管內。
若患者無生育計畫: 單純性子宮切除:子宮頸切片與淋巴血管無癌細胞入侵。 二次子宮頸錐形切除術或根治性子宮切除加骨盆淋巴摘除:子宮頸切片邊緣有癌細胞反應。 根治性子宮切除加骨盆淋巴摘除或體外放射線治療合併近接放射治療:癌細胞擴散到血管或淋巴管內。
第 1a2 期治療方法
若患者仍有生育計畫: 子宮頸錐形切除術加骨盆淋巴摘除(骨盆淋巴結清除手術)。 宮頸癌保留子宮手術加併骨盆淋巴結清除手術。
若患者無生育計畫:
骨盆體外放射線治療加近接放射治療。 根治性子宮切除加骨盆淋巴摘除。 第 1b 與 2a 期治療方法
若患者仍有生育計畫: 子宮頸癌保留子宮手術合併骨盆淋巴結清除手術,有時也會合併摘除主動脈旁淋巴。
若患者無生育計畫: 根治性子宮切除合併骨盆淋巴結清除手術,有時也會合併摘除主動脈旁淋巴。 淋巴無癌細胞但腫廇過大,或若腫瘤擴散入血管或淋巴管,或侵入周圍器官(子宮、膀胱和陰道等),醫師則仍會建議手術後再合併放射線療法。 若癌細胞擴散到子宫旁組織(parametria)或任何淋巴結,或切片顯示有癌細胞,醫師則通常會再建議進行體外放射治療合併化學療法。 若患者健康狀況不允許手術,或選擇不進行手術,則可選擇近接放射治療合併體外放射治療。化學療法也可同時進行。 第 2a1 期治療方法
根治性子宮切除合併骨盆淋巴結清除手術與主動脈旁淋巴切片,若切片結果有癌細胞,則需在手術後接受放射性治療並合併化學治療。 放射性療法(可選擇合併化學療法):包括體外放射治療與近接放射治療。若合併化療,藥物可能包括:順鉑(Cisplatin)、卡鉑(Carboplatin)或順鉑合併5-氟尿嘧啶(Fluorouracil,簡稱5-FU)。 第 1b3、2a2 期治療方法 放化療:化療藥物可能包括:順鉑(Cisplatin)、卡鉑(Carboplatin)或順鉑合併5-氟尿嘧啶(Fluorouracil,簡稱5-FU)。放療則包括體外放射治療與近接放射治療。 根治性子宮切除合併骨盆淋巴結清除手術與主動脈旁淋巴切片,若切片結果有癌細胞,則需在手術後接受放射性治療並合併化學治療。 第 2b、3、4a 期治療方法 放化療:化療藥物可能包括:順鉑(Cisplatin)、卡鉑(Carboplatin)或順鉑合併5-氟尿嘧啶(Fluorouracil,簡稱5-FU)。放療則包括體外放射治療與近接放射治療。 第 4b 期治療方法 緩解性化學治療。

 (對罹患大腸癌會出現哪些症狀有疑問嗎?請看:大腸直腸癌:種類與症狀) 大腸癌末期緩和療護
(對罹患大腸癌會出現哪些症狀有疑問嗎?請看:大腸直腸癌:種類與症狀) 大腸癌末期緩和療護


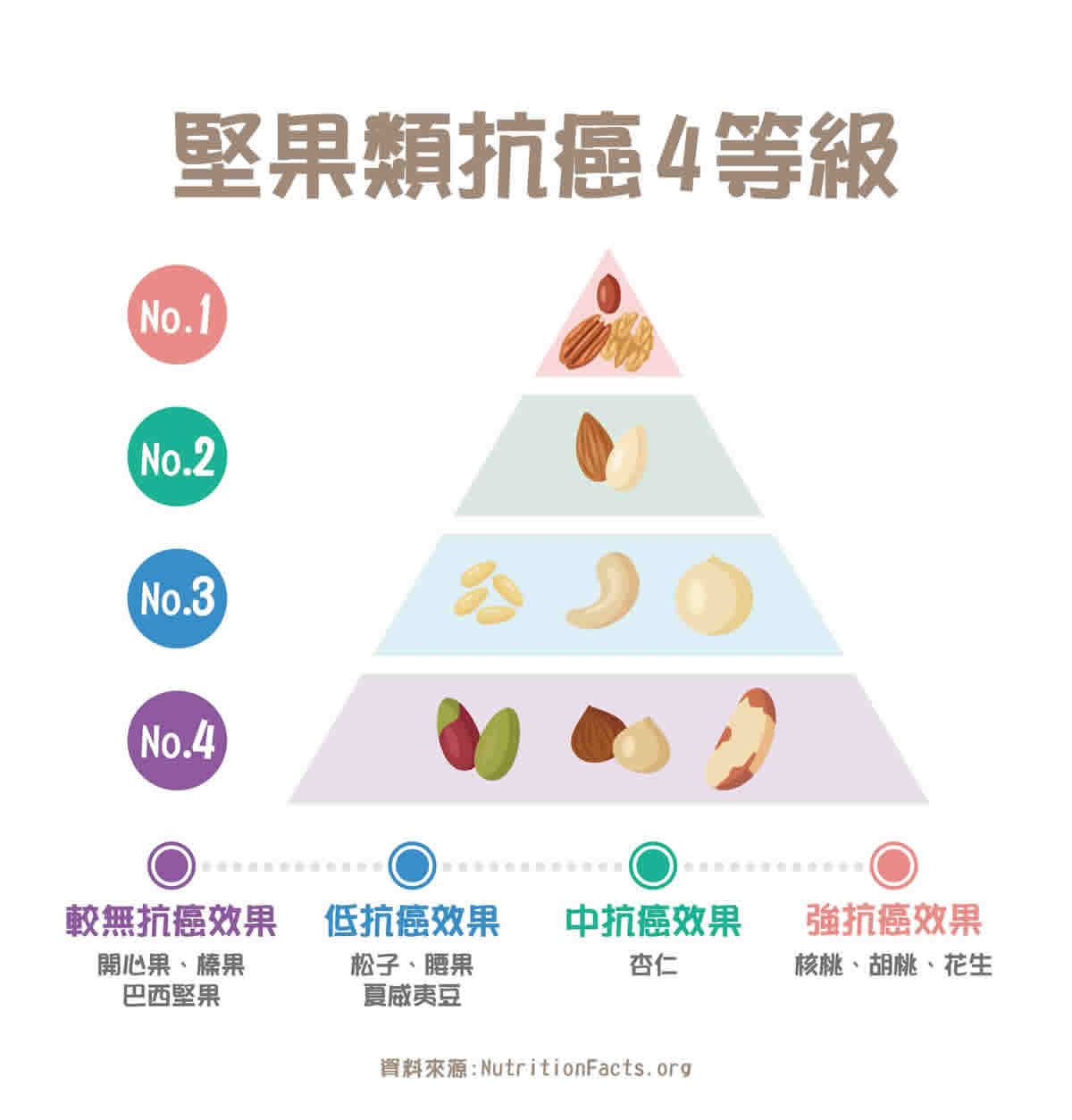 堅果抗氧化但要挑低溫烘焙
堅果抗氧化但要挑低溫烘焙

 卵巢癌末期的腹水難收
卵巢癌末期的腹水難收
 防曬關鍵5撇步 預防皮膚癌
防曬關鍵5撇步 預防皮膚癌